Zwischen Empathie, Erschöpfung und Ökonomie
Von Barbara Zillmann · 03.08.2015
Der Personalschlüssel in den meisten Pflegeheimen ist zu knapp für immer älter werdende, gebrechliche und demenzkranke Bewohner. Das wissen eigentlich alle. Dennoch wird in Politik und Pflegeökonomie mit Planzahlen gearbeitet, die diesen Zustand festschreiben.
Pflegedienstleiterin: "Jetzt gerade sind die Kollegen zum Dienst gekommen, die Leute klingeln schon, weil sie im Grunde jetzt schon aus den Betten rauskommen wollen.
Frau X hat sich noch gar nicht gemeldet, aber schläft.
Frau Y hat mich rausgeschmissen aus dem Zimmer: "Machen Sie, dass Sie wegkommen."
Frau X hat sich noch gar nicht gemeldet, aber schläft.
Frau Y hat mich rausgeschmissen aus dem Zimmer: "Machen Sie, dass Sie wegkommen."
Es ist halb sieben im Berliner Johannastift. Ein kleines Pflegeheim mit fünf Wohngruppen, 76 Bewohner auf drei Etagen.
Die Frühschicht versammelt sich im Dienstzimmer, Kaffeetasse in der Hand, die Nachtschwester macht die Übergabe. Sie sitzt vor einem Computer, in dem sie dokumentiert hat, wie die Nacht für die einzelnen Bewohner war:
"Frau Schröder hat die Nacht auch durchgeschlafen, hat sich gar nicht gemeldet, auch kein Fernsehen geguckt, ist soweit versorgt, Augentropfen, Leukopflaster, Strümpfe an. Der Bewohner hat ins Bett gekotet, Umfeld verschmiert, Hände war'n beschmiert, wurde dann Bett komplett neu bezogen, Handbad gemacht, Fingernägel mit der Bürste so gut es ging gemacht und Umfeld alles wieder gereinigt. Er war auch sehr dankbar hinterher, hatte noch'n Zigarettchen geraucht, und ist dann wieder zu Bett gegangen."
Wenn die Nachtschwester geht, ist Pflegefachkraft Claudia für den Frühdienst auf Etage 1 verantwortlich. Drei weitere Pflegekräfte unterstützen sie. Gleich beginnt die Rush-Hour, 30 Bewohner, einige demenzkrank, brauchen Hilfe beim Aufstehen, Waschen, Toilettengang, Anziehen und Frühstücken.
"Alle jetze versorgen und mobilisieren, aus dem Bett holen, dann Frühstück verteilen."
Gerade hat sie eine Kollegin mit Fieber nach Hause geschickt. Jetzt sind sie statt zu viert nur noch zu dritt. Zum Glück ist C., der gestern krank war, wiedergekommen. Sonst wären sie nur zu zweit. Zumindest für die Frühschicht, für einen kurzen Dienst, hat die Pflegedienstleitung noch eine Aushilfe organisiert:
"Super! schön! - n' Kurzen! - Hauptsache du bist überhaupt da! - Bisschen spät, aber - Ist fünf vor sieben, alles gut! - Glück gehabt, mehr als Glück, ja, der Tag kann losgehen!"
Gabriele Engl ist Pflegedienstleiterin und für die Personalplanung des Heims zuständig. Mit vier Kräften geht es am Morgen einigermaßen, sagt sie.
"Allerdings wird es schon knapp, wenn ein Bewohner sich ganz schlecht fühlt, wenn er in der Früh stürzt, wenn eine Bewohnerin ja plötzlich ins Krankenhaus muss, wenn man 'n Notfall hat, wenn um halb acht schon eine Visite vom Arzt vorbeikommt, die sich vorher wenig ankündigen und eine Schwester schon ganz für sich nehmen, dann wackelt ja dieses System schon."
Bei Krankheit kann sie Aushilfen anfordern, von anderen Etagen, aus Leasingfirmen oder eigene Mitarbeiter aus dem Urlaub rufen. Eine ausreichende Reserve hat sie nicht.
Seit vielen Jahren wird über den Personalmangel in der Pflege gesprochen. Pflegenotstand heißt das politische Schlagwort. Schon jetzt können Tausende offene Stellen nicht besetzt werden, sagt Professor Heinz Rothgang, Gesundheitsökonom an der Universität Bremen. Dabei wachse die Zahl der Pflegebedürftigen:
"Allein in der Altenpflege schätze ich, dass wir bis 2050 etwa 'ne Verdopplung des Bedarfs haben werden, bei den Betreuungsrelationen von heute, ohne Qualitätsverbesserung."
Zudem sinkt die Zahl der Erwerbsfähigen aus demografischen Gründen. Auch das hat Folgen für die Pflege:
"Wir haben das mal ausgerechnet, ausgehend von dem Jahr 2009 hätten wir im Jahr 2030 eine Lücke von 500.000 Vollzeitbeschäftigten."
Derzeit gibt es noch Bewerber, auch junge Pflegefachkräfte, die vielleicht 2030 eine Station leiten könnten. Doch viele, die einige Probewochen machen, springen schnell wieder ab. Andere nach ein paar Jahren:
"Und wenn wir schauen, was sind die Gründe, warum Menschen aus dem Pflegeberuf aussteigen, ergeben Befragungen eigentlich immer, ja, ich habe nicht diesen Beruf ergriffen, um dann mit zwei Pflegekräften eine Station mit so und so viel Dutzenden Leuten zu versorgen. Es sind in aller Regel die Arbeitsbedingungen, die genannt werden als Grund aus dem Beruf auszuscheiden."
Etwa 13.000 Pflegeheime gibt es in Deutschland. 40 Prozent der Heime werden privat betrieben, 55 Prozent durch freie, gemeinnützige Träger der Wohlfahrtspflege wie Diakonie, Caritas oder Arbeiterwohlfahrt, etwa 5 Prozent sind in öffentlicher Hand. Sie alle haben das gleiche Problem: Die Personalsituation ist angespannt. Jeder Politiker und jede Heimleiterin weiß das, aber es ändert sich nichts. Warum?
Rothgang: "Naja, irgendeiner muss den Pflegesatz bezahlen und letztendlich sind das öffentliche Mittel. Das heißt, in der Pflegeversicherung haben wir etwa 30 Prozent Heimbewohner, die von der Sozialhilfe mitfinanziert werden, das heißt die Pflegeversicherungsleistungen, die eigenen Einkommen, in erster Linie Renten, reichen nicht aus, um die Heimkosten zu finanzieren. Wenn jetzt ein Heim kommt und sagt, ich stelle mal drei Pflegekräfte mehr ein, und das wird dann mal 'n bisschen teurer, ja, die Sozialhilfe müsste dann letztlich zahlen. Und da ist nach oben keine Grenze. Das ist der Grund, warum wir überhaupt so etwas wie Pflegesatzverhandlungen haben, wo Entgelte festgelegt werden."
Hier sitzen Vertreter der Sozialkassen mit den Heimbetreibern an einem Tisch. Jedes Pflegeheim muss individuell verhandeln, welches Heimentgelt es nehmen darf.
Rothgang: "Und Entgelte und Personal hängen dann eng zusammen."
Das Heimgesetz hat daher Richtwerte festgelegt für das zahlenmäßige Verhältnis von Pflegekräften und Bewohnern. Dieser Personalschlüssel richtet sich einerseits nach den Pflegestufen der Heimbewohner. Andererseits hängt er vom Bundesland ab, von dessen Wirtschaftskraft und dem Zustand der Sozialkassen. So gibt es in Baden-Württemberg auf 100 Pflegeheimbewohner über 10 Prozent mehr Personal als in Brandenburg.
Rothgang: "Personalschlüssel werden ja heute auf Landesebene in sogenannten Rahmenverträgen festgeklopft, teilweise sind das fixe Zahlen, teilweise sind das Korridore, werden aber dann auf Ebene der einzelnen Einrichtungen dann nochmal genau festgelegt und verhandelt."
In Berlin gilt ein Personalschlüssel von 1:4 für die Pflegestufe 1. Das bedeutet aber nicht, dass eine Pflegekraft vier Personen betreut, sondern der Wert ist ein rechnerischer Wert aus allen zur Verfügung stehenden Arbeitsstunden verschiedener Voll- und Teilzeitkräfte, über 24 Stunden, also über einen ganzen Tag verteilt. Allein 35 Prozent dieser Zeit wird für Organisation und aufwendige Dokumentation benötigt, so dass
"pro Bewohner in 24 Stunden 65 Minuten Pflegezeit zur Verfügung steht, die durch unterschiedliche Mitarbeiter, nämlich in der Frühschicht, in der Spätschicht und im Nachtdienst erbracht werden. Sie können daran erkennen, 65 Minuten sind dafür nicht viel."
Wilfried Wesemann ist Geschäftsführer der Altenpflege im Evangelischen Johannesstift Berlin, einer traditionsreichen diakonischen Einrichtung, zu der auch das kleine Pflegeheim Johannastift gehört. Im Zuge der Marktanpassung wirtschaften alle Heime des Johannesstifts heute als gemeinnützige GmbH, die auch Gewinne machen darf. Sie müssen diese aber in gemeinnützige Zwecke wie die Pflege reinvestieren.
Auch Wilfried Wesemann muss für "seine" Heime jährlich darüber verhandeln, was ein Heimplatz kosten darf. Streitpunkt sind immer wieder die Personalkosten:
"Konkret muss die jeweilige Pflegeeinrichtung einen Antrag stellen, es gibt da ein abgestimmtes Verfahren, und natürlich auch nachweisen, dass sie beispielsweise die Personalkosten tatsächlich auch ausgibt. Was man nicht aussichtsreich tun kann in diesen Verhandlungen ist, zu sagen, wir möchten einen deutlich besseren Personalschlüssel."
Kleine Nachbesserungen gibt es, wenn man eine Spezialleistung anbietet, etwa für Bewohner im Wachkoma. Eine großzügige Neujustierung für alle ist aber nicht möglich. Pflegefachleute wie der Wissenschaftler Heinz Rothgang sehen, wie nötig ein größerer Handlungsspielraum der Heime wäre.
Rothgang: "Was wir machen, wir bemessen die Inputs, das, was in die Pflege reingeht: Wie viele Personen sind da, wie hoch sind die Kosten für Sachmittel, für Ernährung, wie viel Quadratzentimeter haben die Bäder und dergleichen mehr. Eigentlich wär es wünschenswert, wir würden sagen: du, liebes Heim, kannst das alles selbst entscheiden, wir gucken nur, wie gut ist die Pflege, und dafür bezahlen wir. Das setzt aber voraus, dass wir Qualität in der Pflege messen können. Und da drückt der Schuh noch erheblich."
Die bisher eingeführten Pflegenoten haben sich in der Fachwelt und in der Realität als Flop erwiesen. Denn sie orientieren sich zu sehr an dokumentierten Äußerlichkeiten. Immer wieder kam es vor, dass gut oder sehr gut benotete Heime wegen Pflegemängeln in die Schlagzeilen gerieten.
Langschläfer dürfen ausschlafen
"Sie schläft noch und wir lassen sie auch schlafen - Wie lange hat sie Zeit zum Schlafen? - Solange sie möchte."
Zu sehen ist ein weißer Schopf, eine zierliche Gestalt unter der Bettdecke.
Pflegerin: "Ich persönlich pflege meine Bewohner so, wie ich auch selbst gepflegt werden möchte. Die Dame ist Langschläfer ... Wir versuchen dem auch gerecht zu werden."
Im nächsten Zimmer weint eine Dame, jemand habe sie abholen wollen. Die Pflegerin kennt das schon, fragt nach: wer denn? und lädt dann freundlich zum Aufstehen ein.
"Sie möchten aufstehen? - Ja. - Na denn machen wir das doch!"
Die nächste Bewohnerin sitzt schon angezogen im Sessel. Sie musste heute mit Sauerstoffgerät schlafen.
"Guten Morgen - Sie sitzen ja hier so im Dunkeln ... ham sie gut geschlafen? - Ja."
Der Dame gefällt es in diesem Heim:
"Weil alles sehr schön ist hier, alles gemütlich, alles menschlich, wo man sich so danach sehnt, alles ganz doll - 's Essen stimmt, essen kann man genug..."
Inzwischen ist das Bett zum Sofa geworden: Die Pflegerin hat die Kissen mit Blumenmotiv aufgestellt, in der Mitte geknickt, und auf die Ecken des Bettes platziert.
"Sie weiß ganz genau, wie mein Bettchen immer ist ... ja... wenn Sie mögen, können Sie auch gern schon zum Frühstück - nicht so früh - nee, um achte rum so, ne? - gut - dann bis später - danke schön Schwester für alles ..."
Pflegedienstleiterin: "Man hat die Bewohner mit den Pflegestufen und dann muss man rechnen, wie viel Personal darf ich einsetzen, wie viele Stunden darf ich belegen."
Zeit als Währung. Pflegestunden, errechnet auf der Basis von drei groben Pflegestufen, für deren Zuteilung einzelne Pflegehandgriffe nach Minuten addiert werden. Kann man die vielschichtige Realität in einem Pflegeheim so verrechnen? Gabriele Engl, die Pflegedienstleiterin, muss. Zeit zum Beispiel für Sterbebegleitung ist dabei nicht vorgesehen:
"Wenn man ins Zimmer geht - 'n Mensch liegt im Sterben, man hat eigentlich das Bedürfnis, so viel mehr zu machen, muss aber wieder raus und schwuppdiwupp zum nächsten. Das sind ganz ganz schwierige Situationen."
Wesemann: "Heime, vor allem die Mitarbeiter leisten eine enorme und sehr aufwendige palliative Pflege, und das berücksichtigen die Personalschlüssel nicht. Wir versuchen das aufzufangen, indem wir Mitarbeiter darin unterstützen, sie qualifizieren für diese Aufgabe, ihnen durch Supervision auch Entlastung anzubieten, das hat aber Grenzen. Ich kann damit nicht eine quantitativ zu geringe Personalausstattung überbrücken."
Im Juni 2015 beispielsweise hatte das Johannastift ein Zeitbudget von genau 123,71 Pflegestunden pro 24-Stunden-Tag für 76 Bewohner. Das sind rechnerisch 5,1 Vollzeitkräfte rund um die Uhr über mehrere Etagen.
Um die errechneten Stunden gut auf die Hauptpflegezeiten - morgens und abends - verteilen zu können, braucht Gabriele Engl viele Teilzeitkräfte. So erklärt sich, was eine bundesweite Statistik zeigt: über 60 Prozent der Pflegekräfte sind nur in Teilzeit angestellt. Wer ganztags arbeiten will, muss oft Schichtdienste in Kauf nehmen oder den sogenannten geteilten Dienst - morgens von 6.30 bis 12.30 und abends noch einmal von 17 bis 21 Uhr. Ein extrem zersplitterter und anstrengender Berufsalltag:
"Ich muss sagen, die Teildienste sind sehr sehr anstrengend. Da bin ich wirklich abends - ich schalte ja auch nicht direkt ab - und wenn man dann den nächsten Tag wieder in den Frühdienst muss, das verlangt schon viel ab."
Seit fünf Jahren arbeitet die alleinerziehende Mutter als Pflegehelferin im Heim eines Wohlfahrtsverbandes in Nordrhein-Westfalen, ganz neu und modern ist die Einrichtung. Für eine Pause hat sie die Station verlassen und ist bereit, von ihrer Arbeit zu erzählen, auf einer Bank im Garten vor dem Haus. Ihren Namen möchte sie nicht nennen.
"Ich arbeite im Altenheim 30 Stunden die Woche, also Dreiviertel-Stelle. Also ich finde körperlich schaff ich das, manchmal komm ich nur nervlich an meine Grenzen. Also ich nehme mir dann einfach die Zeit, wenn ich merke, so, ich muss jetzt erst mal nach unten Kaffee trinken, das ist auch gut, man sollte das tun, bevor man in seiner Art vielleicht umschlägt und den Bewohnern gegenüber vielleicht nicht mehr so freundlich gegenüber treten kann wie es eigentlich sein muss - dann muss man eben sagen, so, ich brauch mal 'ne Auszeit - und hinterher geht's dann wieder."
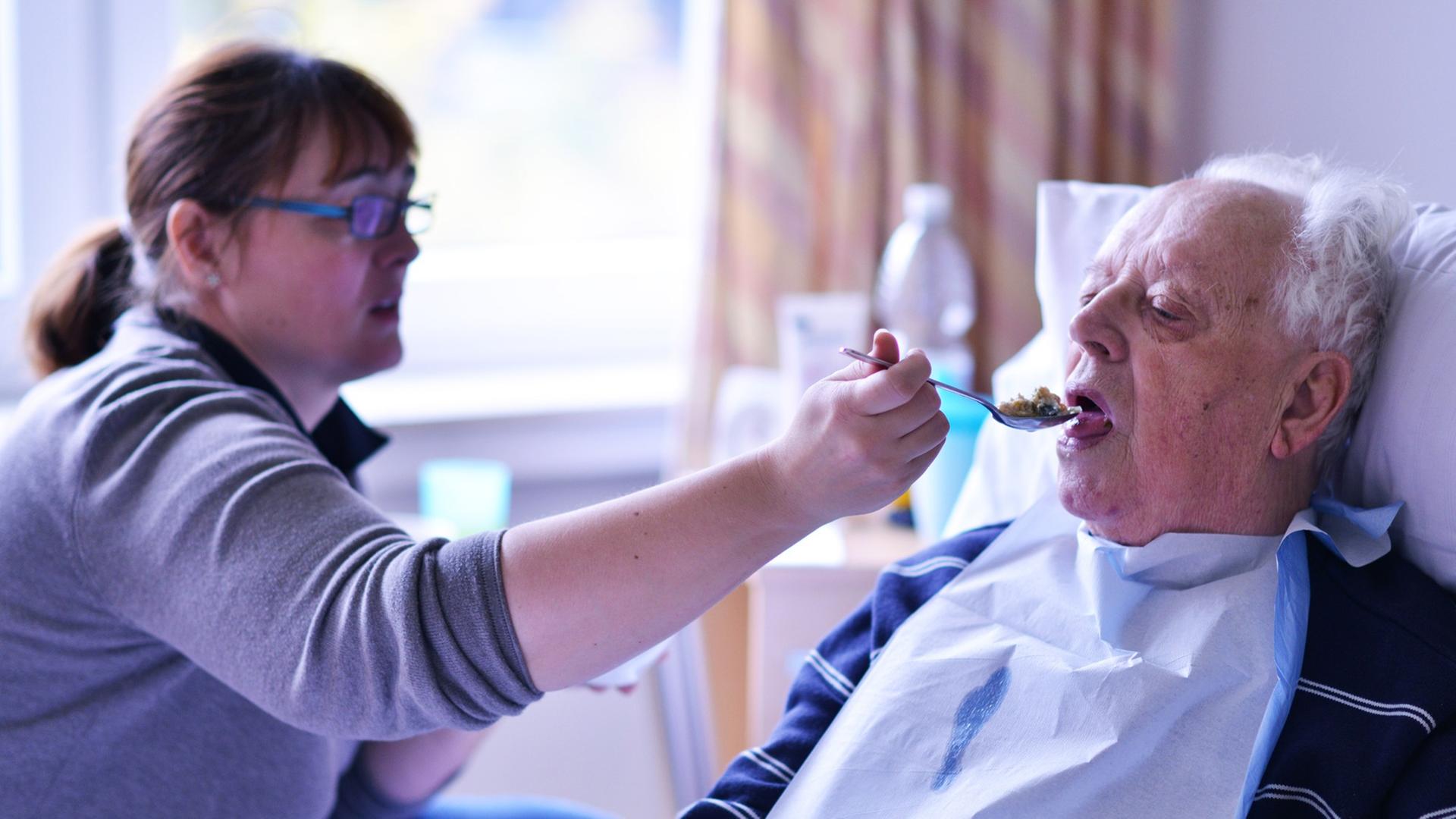
Meistens jedenfalls. Manchmal aber steht sie auch reglos an der Wand, muss weinen. Wenn so viel los ist, dass sie es einfach nicht schaffen kann. Wenn sie einen alten Herrn mit Schluckstörungen behutsam füttert, und es klingelt unentwegt. Wenn jemand gestorben ist. Oder Angehörige ihr Vorwürfe machen, weil sie nicht überall sein kann.
"Es ist viel zu wenig Personal da, um so auf die Bewohner einzugehen. Ich hätte gerne mehr Zeit für die Bewohner, mich auch mal ans Bett zu setzen, Gespräche zu führen, das ist so das was mir fehlt."
Aber da ist noch etwas, über das viele nicht gern sprechen.
"Ich denke, viele würden den Beruf auch eher ergreifen, wenn die Bezahlung nicht so ungerecht und schlecht wäre, das ist glaub ich n ganz wichtiger Punkt, denn für Leute, die ihre Familie davon ernähren müssen, reicht es einfach nicht aus. Das heißt, man muss noch einer Nebentätigkeit nachgehen - ich mach das, sonst würd ich finanziell nicht über die Runden kommen. Ich hab zwei Kinder, der große lebt zwar nicht mehr bei mir, der studiert in einer anderen Stadt, aber der Jüngere lebt noch bei mir, und das muss ich noch mitfinanzieren, ich kann mir also auch keine kleinere Wohnung jetzt im Moment nehmen, weil der Junge noch zuhause ist, und ich würde finanziell nur mit diesem Job nicht über die Runden kommen."
Zwischen 1100 und 1150 Euro bekommt sie netto für die 30-Stundenstelle als gelernte Pflegehelferin, ein Tariflohn, der nicht überall gezahlt wird. Etwa 1500 Euro wären es für eine Vollzeitstelle. Als staatlich geprüfte Pflegefachkraft bekäme sie zirka 2000 Euro. Die Pflegerin wird im Heim sehr geschätzt. Viele sähen sie gern acht Stunden am Tag. Doch das wäre, bei den besonderen Arbeitsbedingungen, mit einem Familienleben nicht vereinbar. Lieber geht sie noch in einem Büro putzen, das ist besser planbar. Insgesamt arbeitet sie oft mehr als 40 Stunden. Dennoch:
"Diese Altenpflege ist einfach so mein Ding, ich mach es gerne. Weil es auch so viele positive Seiten in dem Job gibt, da kann man vielleicht so dieses Negative dann auch eher mal nach hinten drängen und wieder nach vorne gucken. Das ist so meine Einstellung."
Die Pause der Pflegerin ist vorbei, sie kehrt auf die Demenzstation zurück.
Probier den Strandkorb!
Die Seniorenmesse "SeNova" im Frankfurter Congresszentrum präsentiert das freundlichere Gesicht des Alterns. Der "mobile Schuster" wirbt für seine Dienste, der erste barrierefreie Strandkorb steht da und sagt: Probier mich aus. Kleine Mehrgenerationenhäuser aus Holz sind als bunte Puzzles aufgebaut, und das Unternehmen Kursana wirbt mit besonders hochwertiger Pflege in "Residenzen" und "Pflegevillen". Aufgebaut ist ein Wohnzimmer mit antikem Sofa und Stilmöbeln. Heimdirektorin Yvonne Otto stellt ihr "Premium Konzept" vor:
"Das Ambiente ist schön und man hat doch eher das Gefühl von Villa. Nicht so vom klassischen Pflegeheim. Das ist denk ich auch das Besondere."
Auch für Demenzkranke gibt es ein besonderes Angebot:
"Wir nennen das Komfort-Demenz Pflege, das sind beschützte Bereiche, in denen Menschen mit demenzieller Krankheit versorgt werden in unterschiedlichen Stadien, und wir gehen eben auch unterschiedlich auf die einzelnen Stadien der Demenz ein."
Zum Beispiel mit Biografie Arbeit, Handmassagen, sinnlicher Ansprache durch Musik und Aromatherapie.
"Üblicherweise kostet ein vollstationärer Platz in der Pflegestufe 1 zwischen 2000 und 3000 Euro je nach Heimausstattung, bei höheren Pflegestufen ist es deutlich mehr. In der Kursana-Villa fängt das Heimentgelt bei ca. 4000 Euro im Monat an. Ein Modell für hohe Ansprüche, das sich aber nicht viele leisten können."
Doch teuer heißt nicht immer auch gute Betreuung. C. hat als Pfleger in einem als hochwertig angesehenen Heim gearbeitet. Die Einrichtung bekam nach einem Kontrollbesuch des MDK, des Medizinischen Dienstes der Krankenkassen, die Pflegenote 1:
"Da ist es alles nach außen hin 4-Sterne, supertoll, und drinne läuft alles schief und es ist eigentlich alles nur auf Profit gestimmt, damit die Leute ausgenommen werden wie ne Weihnachtsgans. Es ist armselig. Dann stellen sie sich immer ganz toll hin, und Shows, und wenn der MDK da war, mit Blumenstrauß von der Heimleitung an die Pflegedienstleiterin, wie toll sie das gemacht hat und eigentlich hat sie 'n Scheiss gemacht, sie hat gar nichts gemacht. Außer die Leute, die Mitarbeiter angeschrien, unter Druck gesetzt, ständig im Frei angerufen, mit den Stunden betrogen - also es waren schon heftige Sachen bei, wo man sehr kritisch mit umgehen sollte."
Immer wieder passiert es, dass Heime Abrechnungen fälschen, betrügen, zu geringe Löhne zahlen. Vor allem, wenn sie zum Spekulationsobjekt eines Investors werden und eine hohe Rendite abwerfen sollen. Ohne Rücksicht auf die Bedürfnisse der Bewohner:
"Es geht um die seelische Verfassung der Leute, und die brauchen einfach nicht nur dieses Waschen, sondern einfach, dass mal jemand 5 Minuten am Bett sitzt und sich mit ihnen unterhält oder da mal den Rücken streichelt, die Zuwendung richtig gibt. Und das geht total unter."
C. bewarb sich nach mehreren Enttäuschungen beim "Johannastift" in Berlin. Hier sagt er, kann er besser auf die Bewohner eingehen.
"Problem: der ganze Mensch interessiert denjenigen, der ein Unternehmen in der Pflege mit Renditeabsichten führt, eher nicht. Sondern er muss immer auch darauf schauen, dass seine ökonomischen Zielsetzungen erreicht werden."
Professor Thomas Klie von der evangelischen Fachhochschule Freiburg möchte, wie er es nennt, "die Perspektive Altern einer renditeorientierten Marktperspektive entwinden". Er ist Mitglied in einem Beratungsgremium der Bundesregierung und wirbt für eine Caring Community, eine sorgende Gesellschaft mit viel gemeinschaftlicher Verantwortung für vulnerable, verwundbare, hilflose Menschen:
"Kulturell halt ich es für ein ganz großes Problem, die Frage der Sorge, der Verantwortungsübernahme für vulnerable Menschen dem Markt zu übertragen, der denn auch noch vom Staat zum Teil mit einer Art Zertifikat ausgestattet wird, wenn ihr eure Mutter diesen qualitätsgesicherten Unternehmen anvertraut, braucht ihr euch um sie gar nicht mehr kümmern, es ist ja für alles gesorgt - die Pflegenoten sind da verräterisch, sie legitimieren einen Markt, der gar nicht die Antworten auf das geben kann, was dem Menschen wirklich wichtig ist."
Qualitätssicherung - das Zauberwort einer Gesundheitsökonomie.
Doch in ihrer quantifizierenden Methode kommt sie aus der Industrie, sagt Thomas Klie, unterstützt kein ganzheitliches Pflegeverständnis und enthebt Bürger und Angehörige ihrer Mitverantwortung. Es gebe aber schon viele gute Beispiele für bessere Partizipation im Pflegeprozess:
"Ich bin ja nebenberuflich Rechtsanwalt und begleite ne ganze Reihe von Heimen und auch Trägern, und wir haben in NRW vor vielen Jahren schon die Heimverträge in einem großen Träger geändert, und zwar in der Richtung, dass das Heim sagt: wenn du, lieber Bewohner, einen Angehörigen hast, der sich an unser Aufgaben beteiligen will, der für dich kocht, der die Wäsche für dich versorgt kann auch n Enkel sein, wenn der Sohn am Wochenende kommt oder die Tochter und denn auch die Pflegeaufgaben mit übernimmt, dann ist er willkommen, und nicht nur, dass wir ihn lassen, sondern: du kriegst auch Geld zurück."
40 Prozent der Bewohner hätten davon Gebrauch gemacht, und das Modell macht Schule. Aber auch in der Pflegeversicherung gibt es seit 2002 zahlreiche kleine Nachbesserungen, etwa für Demenzkranke, in der sozialen Betreuung und der Palliativpflege. Doch sie reichen nicht aus, um die zunehmend älteren, schwächeren Bewohner in ihrer letzten Lebensphase würdig zu begleiten. Wilfried Wesemann:
"Deshalb warten wir so dringend auf die schon seit langem und jetzt für 2017 angekündigte nächste große Pflegereform, wo es um den neuen Pflegebedürftigkeitsbegriff und die Pflegebedürftigkeitsrichtlinien geht."
Ab 2017 gelten 5 Pflegegrade, sie sollen Demenz und psychische Erkrankungen erstmals berücksichtigen. Noch wird die Anwendung des neuen Regelwerks in wissenschaftlich begleiteten Pilotprojekten erprobt.
Heinz Rothgang hat im Auftrag der Bundesregierung die Tauglichkeit alter wie neuer Pflegestufen geprüft. Eindeutig sind die neuen, an der physischen und geistig-emotionalen Selbständigkeit ausgerichteten Kriterien angemessener. Der Gesundheitsökonom warnt aber vor einer Illusion.
"Es wird dazu führen, dass innerhalb der Pflegeversicherung die Ressourcen gerechter verteilt werden. Gleichzeitig sind damit enorme Hoffnungen verbunden, dass auch etwa im Pflegeheim die Versorgung automatisch besser wird. Und davor kann ich nur warnen. Der Pflegebedürftigkeitsbegriff verteilt die Ressourcen der Pflegeversicherung auf die Pflegebedürftigen. Mehr tut er nicht. Was in Einrichtungen passiert, ist ne andere Baustelle."
Als Nebeneffekt bestätigt die Studie die "medizinisch-pflegerische" Angemessenheit der gegenwärtigen Pflegeaufwendungen. Das bedeutet: Deutlich mehr Geld für die reine Pflege ist nicht in Sicht. Die moderaten Mehrkosten der Reform sollen durch eine leichte Anhebung des Pflegeversicherungsbeitrags gedeckt und durch einen Zukunftsfonds gesichert werden. In der Pflegebranche glaubt man nicht, dass sich die Personalsituation so wesentlich entspannen wird. Heinz Rothgang, Wissenschaftler vom Zentrum für Sozialpolitik an der Uni Bremen sieht verschiedene Interessen im Spiel.
"Die sehr erfahrenen Pflegekräfte in Heimen sind Partei. Natürlich würden die immer dafür plädieren, dass man mehr Pflegekräfte hat und mehr Ressourcen, um die Bewohner besser versorgen zu können. Das liegt in der Natur auch dieses Berufes, ein helfender Beruf, der immer das eigene Klientel optimal versorgt haben will. Sind wir als Gesellschaft aber bereit dazu, dafür zu zahlen? Das glaub ich nicht. Das heißt, wir müssen immer einen Kompromiss finden zwischen dem, was pflegefachlich, qualitativ wünschenswert ist und was gesellschaftlich noch finanziert wird."
Bleibt also alles wie es ist? Phantasie und Mut seien jetzt gefragt, sagt der Sozialwissenschaftler und Jurist Thomas Klie. In seinem Buch "Wen kümmern die Alten?" beschreibt er neue Perspektiven, die in einzelnen Städten schon erprobt werden: eine Gesellschaft, die sich niedrigschwellig, durch Angehörige, Freiwillige, Nachbarn und Kommunen an der Altenpflege beteiligt. Das hänge aber von einem Bewusstseinswandel in der Gesellschaft ab:
"Das sind auch gesellschaftliche Ambivalenzen, die da durchschlagen, nicht? wir haben in der Bevölkerung eine ausgeprägte Ambivalenz gegenüber dem Thema Vulnerabilität, - Pflegebedürftigkeit ist überhaupt nicht sexy, und dann ist es so, dass wir auch in der Bevölkerung gerne diejenigen verantwortlich machen für mögliche Missstände in der Pflege, die denn ihr Leben und ihre Arbeitszeit und Lebenszeit dort investieren, und die bestrafen wir denn gewissermaßen doppelt. Durch schlechte Bedingungen und denn auch noch durch Schelte in der Öffentlichkeit."
Oder in den Heimen selbst. Pfleger C. und Pflegedienstleiterin Gabriele Engl kennen die täglichen Zerreißproben: viele Bewohner klingeln gleichzeitig, oft auch aus Einsamkeit oder Bagatellgründen - wohin und zu wem zuerst? Und schon empört sich ein Angehöriger, weil nicht sofort jemand zu seiner Mutter eilt.
Engl: "Die Kollegin hat dann gesagt, ja es tut mir leid, ich hab ja auch grad versucht, überall hinzugehen, was ist denn jetzt eigentlich passiert, und dann sagte der Angehörige, naja der Becher Wasser ist hingefallen und der liegt am Boden, können Sie den bitte mal aufheben. Das hätte vielleicht der Angehörige auch kurz erledigen können, diese Spannung auszuhalten und da eben den richtigen Ton zu treffen und nicht einfach zu sagen, hallo ich mag jetzt nicht mehr, ich kann das nicht mehr machen - das ist nicht einfach, denk ich."
C.: "Die Leute sterben halt diesen sozialen Tod, wie man so schön sagt. Die sind im Zimmer, und sind isoliert, und am Tag kommen vier fünf Mal die Pfleger kurz rein und machen ihre Handlungen, und gehen dann wieder. Weil für mehr ist nicht Zeit."
Rothgang: "Wir müssen die Branche attraktiver machen. Und wir müssen junge Menschen, die die Wahl haben zwischen einem Job in einer Bank, in einer Versicherung, in einer öffentlichen Verwaltung dazu bringen, dass sie Pflege attraktiv finden. Und das geht letztlich nur mit Geld."
Was sind wir bereit zu investieren? Geld allein wird noch keine "Pflegewende" bringen, meinen Experten, auch nicht der Ausbau von großen Pflegeketten. Es gehe vielmehr, sagt Thomas Klie, um einen "intelligenten Hilfemix", der professionelle und bürgerschaftliche Hilfe vor Ort verbindet. Heinz Rothgang hofft, dass ein neues, ganzheitliches Pflegeverständnis auch die Pflegesysteme verändern wird. So könnte die soziale Würde der Senioren mehr Gewicht bekommen, in einer Lebensphase, die es historisch in diesem Ausmaß noch nicht gegeben hat.


